甲状腺乳头状癌患者跳跃性淋巴结转移的影响因素分析
支文彬
【摘要】 目的 探讨甲状腺乳头状癌(PTC)患者跳跃性淋巴结转移的临床病理特征及其影响因素。方法 选取2018年1月- 2023年1月在医院接受改良根治性颈淋巴结清扫术的70例PTC患者为调查对象。收集患者的年龄、性别、肿瘤大小、肿瘤侵及范围、多发性、双侧性、外周浸润、甲状腺炎、包膜侵犯等临床病理资料。采用单因素分析和多因素Logistic回归分析探讨跳跃性转移的相关影响因素。结果 单因素分析显示,年龄、原发肿瘤位置和原发肿瘤大小≤1cm与跳跃性转移有关(P<0.05)。多因素Logistic回归分析结果表明,年龄、原发肿瘤位于上部和原发肿瘤大小≤1cm是跳跃性转移的独立预测因子。未发现性别、肿瘤侵及范围、多发性、双侧性、外周浸润、甲状腺炎以及包膜侵犯等因素与跳跃性转移有关(P>0.05)。结论 年龄、原发肿瘤位置和原发肿瘤大小≤1cm是PTC患者跳跃性淋巴结转移的重要影响因子。
【关键词】 乳头状甲状腺癌,跳跃性转移,淋巴结转移,Logistic回归
中图分类号 R736.1 文献标识码 A 文章编号 1671-0223(2023)19--04
近年来,甲状腺乳头状癌(PTC)的全球发病率逐渐升高,而PTC一旦出现颈部淋巴结转移(LNM)会对患者生存和治疗造成严重影响。跳跃性转移是一种未涉及中央淋巴结(CLN)的侧方淋巴结转移现象,发生率为1.6%~21.8%[1]。虽然跳跃性转移的意义尚不明确,但未经治疗可能会增加局部区域复发和远处转移的风险,影响患者生活质量。因此,在手术前识别跳跃性转移的风险因素及采取相应的手术干预对预防局部复发至关重要。以往研究发现,位于上部且直径不超过1cm的肿瘤与跳跃性转移密切相关[2]。为了更深入地理解跳跃性转移的影响因素,本研究以医院患者为对象开展调查,分析跳跃性转移相关的影响因素,从而为患者制定更加个性化的治疗方案提供参考依据。
1 对象与方法
1.1 调查对象
以2018年1月- 2023年1月在医院接受改良根治性颈淋巴结清扫术的70例PTC患者为调查对象, 所有患者均知情并签订知情同意书。将其发生跳跃性转移的11例患者作为病例组,未发生跳跃性转移的59例患者作为对照组。跳跃性转移的诊断标准为甲状腺癌跳过中央区淋巴结直接转移到外侧颈部淋巴结,即中央区淋巴结未受累,而外侧颈部淋巴结出现转移。
(1)纳入标准:①术前临床怀疑LNM,接受改良根治性颈清除术(MRND)治疗,术后病理证实为PTC合并外侧颈淋巴结转移;②具备完整病历。
(2)排除标准:①甲状腺癌家族史;②颈部手术史;③术前接受碘-131治疗的患者;④肿瘤位于甲状腺峡部。
1.2 资料收集
收集患者的临床资料,包括性别、年龄、原发肿瘤大小、原发肿瘤位置、肿瘤侵犯范围、多发性、双侧性、甲状腺外侵犯、包膜侵犯、桥本甲状腺炎、清扫中央区淋巴结数量和清扫外侧区淋巴结数量。原发肿瘤部位根据受累甲状腺叶分为三部分(上、中、下)。肿瘤侵及范围根据美国癌症联合委员会制定的分化型甲状腺癌TNM分期系统分为4个阶段(T1、T2、T3和T4)。
1.3 数据分析处理方法
采用SPSS 19.0统计学软件进行数据分析,计量资料用“±s”表示,两组间均数比较用t检验;计数资料计算百分率,组间率的比较用χ2检验;等级资料比较,使用非参数秩和检验。多因素分析采用Logistic回归模型。P<0.05为差异有统计学意义。
2 结果
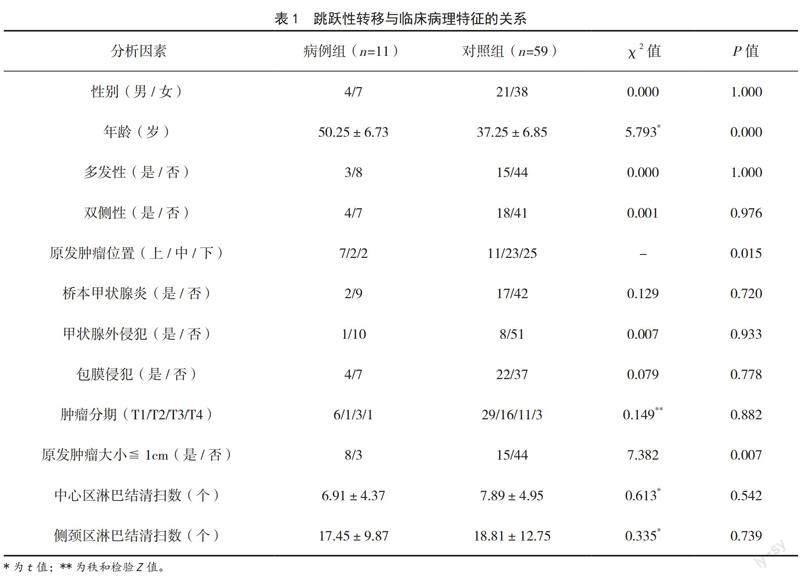
2.1 影响PTC患者发生跳跃性转移的单因素分析
结果显示,病例组与对照组患者的年龄、原发肿瘤位置和原发肿瘤大小组间差异有统计学意义(P<0.05),表明这些因素与PTC患者发生跳跃性转移有关,见表1。
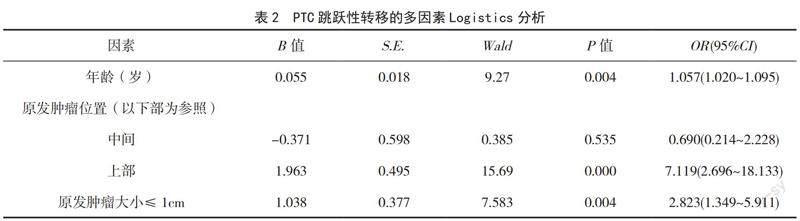
2.3 影响PTC患者发生跳跃性转移的多因素分析
为了确定PTC患者跳跃性转移的独立影响因素,我们将单因素分析中具有统计学差异的变量纳入多因素Logistic回归模型,进行多因素分析。结果发现,原发肿瘤大小≤1cm、原发肿瘤位于上部和年龄是PTC患者跳跃性转移的独立因素,见表2。
3 讨论
PTC患者中的LNM是很常见的现象,其发生率在30.0%~80.0%之间[3]。LNM与PTC的局部复发及患者总体死亡率密切相关[4]。因此对LNM进行准确的术前评估和预测至关重要。所谓“跳跃性转移”指的是在中央颈淋巴结未受累的情况下发生的側颈淋巴结转移,这在临床实践中并不罕见,但预测较为困难[5-6]。
本研究中,单因因素和多因素分析均证实年龄、原发肿瘤位置和原发肿瘤大小≤1cm与PTC患者跳跃性转移相关,而性别、总肿瘤大小、肿瘤侵及范围、多发性、双侧性、外周浸润、甲状腺炎以及包膜侵犯等因素与跳跃性转移无关。之前已有研究发现原发肿瘤位于甲状腺上部的患者更容易发生跳跃性转移[7],这与淋巴引流系统的解剖结构有关。本研究结果提示肿瘤大小是预测跳跃性转移的重要因素,在肿瘤大小不大于1cm的情况下,临床医生应仔细评估侧颈淋巴结状态。以往的研究还揭示,跳跃性转移在PTC较弱侵袭性的形式中更为常见[8]。因此在评估PTC患者的侧颈淋巴结转移风险时,应考虑肿瘤的生物学特性。PTC的侵袭性差异可能与肿瘤细胞间的相互作用、细胞外基质的改变及淋巴管生成等多种因素有关。较弱侵袭性肿瘤可能存在较高的跳跃性转移风险,这可能是因为这些肿瘤更容易通过淋巴管扩散,而不是侵犯周围组织。然而,关于这一点的具体机制仍有待进一步研究。关于年龄与跳跃性转移风险的关系在以往研究中鲜有报道,可能与年龄相关的生理和病理变化有关。随着年龄的增长,甲状腺组织的结构可能发生改变,甲状腺的纤维化和脂肪组织增加可能影响淋巴引流系统的功能,从而增加跳跃性转移的风险。此外,随着年龄增长,患者的免疫功能可能逐渐减弱,这可能导致肿瘤细胞在淋巴系统中的扩散和定植更为容易。然而,这些假设尚需进一步验证。
综上所述,本研究探讨了PTC患者跳跃性转移的相关影响因素,发现年龄、原发肿瘤位置和原发肿瘤大小≤1cm与PTC患者跳跃性转移相关,研究结果对临床医生评估淋巴结转移风险和制定恰当的手术治疗方案,从而提高PTC患者治疗效果,降低复发风险,改善患者的生活质量具有重要参考意义。本研究存在一定的局限性及选择偏倚和信息偏倚,需要进一步开展多中心、大样本的研究。
4 参考文献
[1] 宋牧野,黄健豪,史宏炎,等.经典型甲状腺癌跳跃性转移的危险因素分析[J].新医学,2021,52(10):764-767.
[2] 汪传一,石建伟,代爱军,等.乳头状甲状腺癌颈部淋巴结“跳跃性转移”的影响因素分析[J].中国现代普通外科进展,2021,24(2):128-129,132.
[3] 陈玲玲,龚元淑.超声影像纹理分析预测甲状腺癌颈部淋巴结转移的价值[J].东南大学学报(医学版),2021,40(2):219-224..
[4] 武亚磊.甲状腺乳头状癌预防性颈中央区淋巴结清扫对复发率的影响研究[J].医药与保健,2020,028(10):21-23.
[5] 张传灼,高国宇,任明.甲状腺乳头状癌不同位置颈侧区淋巴结转移率及跳跃性转移特征分析[J].徐州医科大学学报,2019,39(3):172-175.
[6] 李栋,郑琪,唐丽玮,等.超声联合临床特征预测甲状腺乳头状癌跳跃性转移的价值[J].滨州医学院学报,2023,46(1):52-55.
[7] 李娟,文骝,庞世勇.甲状腺乳头状癌不同位置颈侧区淋巴结转移率及跳跃性转移特征分析[J].健康女性,2021(52):65-66.
[8] 李东,严卫忠,谢华,等.单侧分化型甲状腺癌行双侧中央区淋巴结清扫的临床研究[J].承德医学院学报, 2019,36(4):285-287.
[2023-04-25收稿]
作者单位:223200 江苏省淮安市楚州中医院普外科

